APRESENTAÇÃO
Prezad@ colega,
Este texto foi escrito com a finalidade de convidá-l@ à reflexão sobre a correlação entre os conceitos e atributos da atenção primária à saúde (APS) e a prevenção de doenças, vigilância em saúde, promoção da saúde e integralidade do cuidado, de forma a culminar no modelo de atenção da Estratégia Saúde da Família (ESF) e na sua articulação com o Núcleo de Apoio à Saúde da Família (NASF).
Partiremos do pressuposto de que os atributos da APS (acesso, integralidade, longitudinalidade, coordenação, orientação familiar e comunitária, e competência cultural) constituem-se em um conjunto de ações e serviços que dão consistência prática ao conceito de Vigilância em Saúde, referencial que articula conhecimentos e técnicas provindos da epidemiologia, do planejamento e das ciências sociais em saúde, redefinindo as práticas em saúde, articulando as bases de promoção, proteção e assistência, a fim de garantir a integralidade do cuidado (SANTANA; CARMAGNANI, 2001).
Concomitante, a ESF é um modelo que procura reorganizar a APS de acordo com os preceitos do SUS (BRASIL, 1997) e com o apoio do NASF, estrutura vinculada à APS que busca ampliar, aperfeiçoar a atenção e a gestão da saúde na ESF, privilegiando a construção de redes de atenção e cuidado, constituindo-se em apoio às equipes de saúde da família e ampliando sua resolutividade e sua capacidade de compartilhar e fazer a coordenação do cuidado (COSTA; CARBONE, 2009).
Iniciamos nossa conversa perguntando: esses conceitos fazem senftido para você? Você tem conseguido participar de forma efetiva da promoção da saúde, da prevenção de doenças e/ou agravos e da assistência clínica às pessoas, às famílias e à comunidade?
Esperamos realmente que, apesar de não nos conhecermos pessoalmente, possamos, neste espaço, nos relacionarmos e compartilharmos vivências, esperanças e corações, para juntos darmos continuidade à construção do Sistema Único de Saúde.
OBJETIVOS
Esta unidade tem como objetivos:
sensibilizar o especializand@ sobre os aspectos fundamentais da Atenção Primária á Saúde e sua relação com a Política Nacionais de Atenção Básica.
contextualizar a Estratégia Saúde da Família com ações de promoção da saúde, prevenção de agravos e curativas, compreendendo os aspectos relacionados ao trabalho em equipe, atendimento da demanda espontânea, das ações programáticas e de vigilância em saúde;
PROBLEMÁTICA
Frente ao processo de construção e reconfiguração dos sistemas de saúde no mundo e no Brasil, cabe refletir o quanto a prática profissional cotidiana na Unidade de Saúde da Família é influenciada e incorpora os conceitos mais modernos, ampliados e positivos de Saúde, Atenção à Saúde, Promoção da Saúde, e Atenção Primária à Saúde?
INTRODUÇÃO
Os sistemas de saúde em todo o mundo estão em constante processo de construção e desenvolvimento, a fim de prover um melhor estado de saúde para as suas populações. Consequentemente, os sistemas não são estáticos, pois devem acompanhar as necessidades e mudanças sociais e culturais que acompanham o desenvolvimento de qualquer sociedade. Entretanto, algumas questões são comuns a todos eles e perpassam o tempo:
Como melhorar o acesso ao sistema para todas as pessoas da comunidade ou país?
Como prover ações e atividades de forma integral, equitativa, participativa, democrática e contextualizada?
-
Como trabalhar com recursos financeiros limitados e ainda prover um sistema de qualidade adequada?
Mas, podemos nos perguntar: o que é, afinal, um sistema de saúde?
Segundo a autora Silvia Takeda (2004, p. 78), um sistema de saúde "é um conjunto articulado de recursos e conhecimentos, organizado para responder às necessidades de saúde da população" de um local, município, estado ou país. A mesma autora defende a ideia de que os sistemas devem ser conformados em redes interligadas, articuladas e integradas de equipamentos e ações, para gestão e resultados mais efetivos.
Desde a metade do último século, principalmente, alguns movimentos e iniciativas vêm discutindo a (re)organização dos sistemas de saúde internacionalmente. Vamos destacar aqui dois que consideramos fundamentais, e que têm influência direta no sistema de saúde brasileiro: o movimento moderno da Promoção da Saúde e a Atenção Primária à Saúde.
Antes, porém, é importante começarmos pela pactuação do que entendemos por atenção à saúde, ou seja, o referencial teórico e político com o qual estamos trabalhando.
O QUE SERIA ENTÃO A ATENÇÃO À SAÚDE?
Atenção ou assistência?
Em uma visão ampliada do processo saúde-adoecimento (PSa), as práticas de saúde devem ir além da assistência à saúde de indivíduos, ocupando-se também da atenção à saúde.
A assistência seria então entendida como um conjunto de procedimentos clínico-cirúrgicos dirigidos a indivíduos, estejam eles doentes ou não. A atenção seria um conjunto de atividades intra e extra-setor saúde (intersetorialidade) que, incluindo também a assistência individual, não se esgota nela, atingindo grupos populacionais com o objetivo de manter a condição de saúde, requerendo ações concomitantes sobre todos os determinantes do PSa (NARVAI, 2008).
Partindo dessa perspectiva ampliada de saúde, podemos entender a atenção à saúde como sendo o campo de competência do profissional de saúde dentro de um PSa, compreendido como complexo e multideterminado, reconhecendo-se as limitações importantes do setor de saúde nesse processo. Também, e com a mesma conotação, a atenção à saúde seria o objeto de atuação dos serviços de saúde, tanto os de Saúde Pública, quanto os de Saúde Suplementar (NARVAI, 2008).
Ações da Atenção à Saúde
De modo geral, deve-se promover ações individuais e ações coletivas dentro de um modelo ampliado de atenção à saúde. As ações individuais, dentro desse conceito ampliado, reconhecem os indivíduos como sujeitos, portadores de direitos e responsabilidades – não mais como objetos de ações coletivas, que antes não reconheciam as singularidades das pessoas e comunidades (NARVAI, 2008). Essas ações podem ser preventivas ou terapêuticas, como por exemplo: aplicação de vacina, restauração dentária, sutura, entre diversas outras.
As ações coletivas devem impactar grupos ou organizações, pressupondo algum tipo de interesse específico compartilhado, ou ainda a interação entre os participantes. Os exemplos seriam as atividades educativas em grupo, palestras, peças publicitárias em meios de comunicação de massa, entre outras (NARVAI, 2008).
Tanto as ações individuais quanto as coletivas devem buscar a integralidade, entendida em suas 3 dimensões:
1) Vertical, que busca atender a todas as necessidades de saúde do indivíduo (desde a promoção da saúde até a reabilitação), entendido em toda a sua complexidade biopsicosocial e espiritual;
2) Horizontal, que busca a integração de ações e serviços de atenção à saúde ao longo do tempo, para garantir a condição de saúde das pessoas;
3) Intersetorial, que reconhece os setores extra-saúde (educação, segurança etc.) como fundamentais para a promoção da saúde (NARVAI, 2008), como veremos com mais detalhes na seção específica sobre a promoção da saúde.
Programas de Atenção à Saúde
Os programas de atenção à saúde definem ações articuladas individuais e coletivas, recursos, tecnologias e estratégias para o enfrentamento das necessidades de saúde das pessoas e comunidades. Podem ser voltados a determinadas condições de saúde, ou a determinados grupos populacionais, ao longo do tempo.
Por exemplo, programas de controle da tuberculose e hanseníase, programas por ciclos vitais (saúde da criança, adolescentes e jovens, saúde da mulher, saúde do homem, saúde do adulto e idoso etc.). Pode-se dizer também que os programas de atenção à saúde são a materialização da ação do Estado no âmbito da saúde (NARVAI, 2008).
Compreenderemos melhor essa abordagem mais ampla do conceito de saúde eatenção à saúde, como foco na reorganização dos sistemas de saúde, conhecendo um pouco do movimento moderno da Promoção da Saúde. Vejamos a seguir.
PROMOÇÃO DA SAÚDE
Promoção da Saúde e Níveis de Prevenção
A promoção da saúde foi nominada, pela primeira vez, pelo sanitarista Henry Sigerist, no início do século XX. Ele elaborou as quatro funções da Medicina: promoção da saúde, prevenção das doenças, tratamentos dos doentes e reabilitação. Segundo a sua concepção, a promoção da saúde envolveria ações de educação em saúde e ações estruturais do Estado para melhorar as condições de vida da população (DEMARZO, 2008).
Esse modelo contribuiu para destacar as ações sobre o ambiente e sobre os estilos de vida, além de ações clínicas, o que foi fundamental dentro do processo de transição epidemiológica vivenciado no último século, com as doenças crônico-degenerativas ocupando um lugar de destaque. Dessa maneira, a promoção da saúde, além de se associar a medidas preventivas, passou a englobar a promoção de ambientes e estilos de vida saudáveis (WESTPHAL, 2006).
| Leavell & Clark, em 1965, propuseram o modelo da história natural da doença, composto por três níveis de prevenção (apud DEMARZO, 2008): prevenção primária, secundária e terciária. Nesse modelo, a promoção da saúde se limitava e compunha um nível de atenção da Medicina Preventiva (prevenção primária), constituindo ações destinadas ao desenvolvimento da saúde e bem-estar gerais no período de pré-patogênese. Essa abordagem, que muitas vezes nos faz associar "promoção da saúde" apenas com "educação em saúde" e prevenção primária de doenças, prevalece até hoje em nosso imaginário. |
O Movimento Moderno da Promoção da Saúde
Marc Lalonde, Ministro da Saúde do Canadá na década de 1970, ao investigar o impacto dos investimentos e gastos em saúde na melhoria dos indicadores, constatou que 80% das causas das doenças estavam relacionadas a estilos de vida e ambiente. Esse foi um disparador para o questionamento sobre a capacidade das ações sanitárias setoriais serem capazes de resolver os problemas de saúde. Isto levou Lalonde a atribuir ao governo a responsabilidade por outras medidas, como o controle de fatores que influenciam o meio ambiente (poluição do ar, eliminação de dejetos humanos, água de abastecimento público) (WESTPHAL, 2006).
Nesse contexto, um conceito mais contemporâneo de promoção da saúde surgiu em 1986, quando a Organização Mundial da Saúde (OMS) promoveu a Primeira Conferência Internacional sobre Promoção da Saúde, em Ottawa, Canadá. Esse encontro consistiu em uma resposta à crescente demanda por uma nova concepção de Saúde Pública no mundo, que pudesse responder à complexidade emergente dos problemas de saúde, cujo entendimento não era mais possível por meio do enfoque preventivista tradicional – vinculação de uma determinada doença a um determinado agente ou a um grupo de agentes – mas que se relacionasse a questões como as condições e modos de vida. Como produto da Conferência, foi emitida a Carta de Ottawa para a Promoção da Saúde (WESTPHAL, 2006).
A Carta de Ottawa reforça o conceito ampliado de saúde e seus determinantes para além do setor saúde, englobando conjuntamente as condições biológicas, sociais, econômicas, culturais, educacionais, políticas e ambientais. Ficaram definidos como condições e recursos fundamentais para a saúde: paz, habitação, educação, alimentação, renda, ecossistema estável, recursos sustentáveis, justiça social e equidade (WESTPHAL, 2006).
Nessa concepção, mais moderna, a promoção da saúde se define como o processo de fortalecimento e capacitação de indivíduos e coletividades (municípios, associações, escolas, entidades do comércio e da indústria, organizações de trabalhadores, meios de comunicação), no sentido de que ampliem suas possibilidades de controlar os determinantes do PSa e, com isso, ensejem uma mudança positiva nos níveis de saúde. Implica na identificação dos obstáculos à adoção das políticas públicas de saúde e em um modo de removê-los, além de considerar a intersetorialidade das ações, a implementação de ações coletivas e comunitárias, além da reorientação dos serviços de saúde (DEMARZO, 2008).
Assim, a nova promoção da saúde consiste em proporcionar às pessoas e comunidades os meios necessários para melhorar sua saúde e exercer um maior controle sobre a mesma. A Carta de Ottawa propôs também cinco campos de ação principais para a Promoção da Saúde (DEMARZO, 2008), descritos a seguir, no Quadro 1.
Elaboração e implementação de políticas públicas saudáveis |
Minimização das desigualdades por meio de ações sobre os determinantes dos problemas de saúde (equidade). As políticas públicas saudáveis podem ser estabelecidas por qualquer setor da sociedade (intersetorialidade) e devem demonstrar potencial para produzir saúde socialmente. Como exemplos de políticas saudáveis citamos o Estatuto da Criança e do Adolescente e a Política Nacional de Promoção da saúde do Ministério da Saúde. |
Criação de ambientes favoráveis à saúde |
Uma vez que a saúde seja reconhecida como socialmente produzida nos diferentes espaços de convivência, é fundamental que as escolas, os municípios, os locais de trabalho e de habitação sejam ambientes saudáveis. |
Reforço da ação comunitária |
Engloba a participação social (Estado e sociedade civil) na elaboração e controle das ações de Promoção da Saúde e visa o empoderamento da comunidade. Preza pelo fortalecimento das organizações comunitárias, pela redistribuição de recursos, pelo acesso a informações e pela capacitação dos setores marginalizados do processo de tomada de decisões. |
Desenvolvimento de habilidades pessoais |
Viabilizado por meio de estratégias educativas, são programas de formação e atualização que capacitam os indivíduos a participar, criar ambientes de apoio à Promoção da Saúde e desenvolver habilidades pessoais relacionadas à adoção de estilos de vida saudáveis. |
Reorientação do sistema de saúde |
Esforços para a ampliação do acesso, para a efetivação da equidade e para a adoção de ações preventivas por meio da moderna abordagem da Promoção da Saúde. |
Desde a Carta de Ottawa, a OMS vem organizando novas conferências sobre Promoção da Saúde no sentido de reforçar, aprimorar e profundar os conceitos e ações definidos em 1986. Se analisarmos o histórico do conceito de Promoção da Saúde e, principalmente, as cartas e declarações resultantes das conferências internacionais sobre o tema, notaremos a tendência à adoção de uma visão holística da saúde e ao entendimento da determinação social do processo saúde-doença e à compreensão da equidade social como objetivos a serem atingidos. Assim, a intersetorialidade, a participação social para o fortalecimento da ação comunitária e a sustentabilidade são considerados como princípios ao se definirem estratégias de ação (DEMARZO, 2008).
Conceito de Prevenção Quaternária
As ações em saúde, tanto preventivas quanto curativas, têm sido consideradas, em algumas situações, excessivas e agressivas, tornando-se também um fator de risco para a enfermidade e a doença. Por essa razão, em 1995, Jamoulle e Roland propuseram o conceito de Prevenção Quaternária (Prevenção da Iatrogenia) (ALMEIDA, 2005), aceito pelo Comitê Internacional da Organização Mundial dos Médicos de Família (WONCA) em 1999. Esse novo nível de prevenção pressupõe ações clínicas centradas na pessoa, e pautadas na epidemiologia clínica e na saúde baseada em evidências, visando melhorar a qualidade da prática em saúde, bem como a racionalidade econômica. Portanto, as ações devem ser cultural e cientificamente aceitáveis, necessárias e justificadas, prezando pelo máximo de qualidade da atenção com o mínimo de quantidade/intervenção possível.
Outro objetivo da prevenção quaternária é construir a autonomia dos usuários e pacientes por meio de informações necessárias e suficientes para poderem tomar suas próprias decisões, sem falsas expectativas, conhecendo as vantagens e os inconvenientes dos métodos diagnósticos, preventivos ou terapêuticos propostos. Em suma, consiste na construção da autonomia dos sujeitos e na detecção de indivíduos em risco de sobretratamento ou excesso de prevenção, para protegê-los de intervenções profissionais inapropriadas e sugerir-lhes alternativas eticamente aceitáveis (ALMEIDA, 2005).
Promoção da Saúde no Brasil
No Brasil, em 2006, o Ministério da Saúde propôs a Política Nacional de Promoção da Saúde (ALMEIDA, 2005), com o objetivo de promover a qualidade de vida e reduzir a vulnerabilidade e os riscos à saúde relacionados aos seus determinantes e condicionantes (modos de viver, condições de trabalho, habitação, ambiente, educação, lazer, cultura e acesso a bens e serviços essenciais). O documento traz a promoção da saúde como uma das estratégias de produção de saúde, ou seja, como um modo de pensar e de operar articulado às demais políticas e tecnologias desenvolvidas no sistema de saúde brasileiro, contribuindo para a construção de ações que possibilitam responder às necessidades sociais em saúde (DEMARZO, 2008). O Quadro 5 elenca ações específicas propostas por essa política (ALMEIDA, 2005).
Quadro 5: Ações propostas pela Política Nacional da Promoção da Saúde (ALMEIDA, 2005).
- Divulgação e implementação da Política Nacional de Promoção da Saúde;
- Alimentação saudável; |
Concluindo essa tema, podemos dizer que os princípios da promoção da saúde, definidos pela OMS na Carta de Ottawa, de 1986, têm servido de guia para as ações de promoção da saúde mundo afora, sendo considerados por muitos como a nova saúde pública, na qual as práticas de saúde são cada vez mais desenvolvidas em outras agências e setores, para além dos serviços sanitários, como por exemplo, a escola, o local de trabalho, o comércio, a indústria e a mídia (DEMARZO, 2008).
A seguir veremos os princípios da Atenção Primária à Saúde, e suas correlações com os conceitos vistos até o momento, dentro da lógica de (re)organização dos sistemas de saúde.
ATENÇÃO PRIMÁRIA À SAÚDE
Antecedentes Históricos
A história da (re)organização de serviços e sistemas de saúde orientados pelos princípios da Atenção Primária à Saúde (APS) é marcada por uma trajetória de sucessivas reconstruções até se consolidar como uma política de reforma, uma alternativa diante da permanente crise (financeira e de resultados) dos sistemas de saúde contemporâneos. Do ponto de vista administrativo, o delineamento teórico de um sistema de saúde hierarquizado e integrado em rede – baseado na assistência primária, secundária e em hospitais terciários –, surge em 1920, na Inglaterra, com as propostas do “Relatório Dawson” (APUD WESTPHAL, 2006).
O Relatório Dawson tornou-se um marco na história da organização dos sistemas de saúde. Ele propõe a implantação de um sistema integrado de medicina preventiva e curativa por meio de ações primárias, secundárias e terciárias. O Relatório Dawson está na base do sistema de saúde britânico e inspirou a organização de sistemas de saúde em vários outros países.
Porém, foi o clássico estudo de White et al. (WHITE, 1961) que alertou definitivamente para a atenção médica primária, ao demonstrar que a imensa maioria do cuidado médico nos EUA e Reino Unido era realizada neste nível de atenção, muitas vezes em centros de saúde comunitários, evidenciando que o atendimento em hospitais universitários representava apenas uma discreta fração do total.
Vale ressaltar que o modelo de atenção baseado em centros de saúde comunitários remontava a iniciativas pioneiras francesas do final do século XIX, e americanas do início do século XX (GIL, 2006), nas quais já se promoviam e efetivavam conceitos-chave, muitos incorporados pela APS no futuro: população de risco; ações de base territorial; descentralização; assistência social; prevenção associada à assistência médica; educação sanitária; ações sobre o meio ambiente; co-gestão e controle por colegiados e conselhos; assistentes de quarteirão, e rede de atenção à saúde organizada em distritos.
Entretanto, a discussão conceitual nesse campo, como percebemos hoje, está intimamente relacionada à história da Conferência Internacional de Alma-Ata (WESTPHAL, 2006; ALMEIDA, 2005), como veremos a seguir.
Considera-se que o termo APS (Primary Health Care) tenha sido descrito pela primeira vez em documentos oficiais ainda no início da década de 1970, nas páginas da Contact, revista da Comissão Médica Cristã (CMC), ligada ao Conselho Mundial de Igrejas e Federação Mundial Luterana (MELLO, 2009). A CMC, com larga experiência em países em desenvolvimento, assumia a defesa da intervenção no nível local das comunidades, com o treinamento de agentes de saúde e métodos acessíveis, ao perceber que as ações missionárias, em sua maioria baseada em hospitais, apresentavam baixo impacto na saúde da população. Essa instituição foi responsável pela apresentação de várias experiências em saúde básica para a OMS, e, em 1974, foi chamada para estabelecer uma colaboração formal nas discussões sobre APS (MELLO, 2009).
Em 1975, o relatório A Promoção de Serviços Nacionais de Saúde (The Promotion of National Health Services), incorporou, pela primeira vez, a expressão APS aos documentos da OMS, defendendo a atenção primária como caminho para serviços de saúde mais efetivos (MELLO, 2009). Entretanto, ainda faltava uma base conceitual mais clara sobre o modelo, o que incentivou uma proposta de conferência internacional sobre o tema, capitaneada pela OMS (MELLO, 2009).
Tempo e esforços consideráveis foram então investidos na tarefa de dar conteúdo à expressão APS. Discussões em torno do papel do Estado e da forma de financiamento, a referência à pobreza e grupos vulneráveis, assim como a necessidade de se estabelecer uma definição geral que coubesse em realidades muito distintas, tornaram-se desafios. Isso fez com que a conceituação da APS tomasse um aspecto mais genérico, esperando que cada país construísse o seu conceito e suas práticas em processo (MELLO, 2009).
Assim, durante a Conferência que culminou com a Declaração de Alma-Ata, organizada pela OMS em 1978, na antiga União Soviética, a saúde foi reconhecida como direito fundamental das pessoas e comunidades, sendo enfatizado o acesso universal aos serviços de saúde e a intersetorialidade das ações, e ficando evidenciada a APS como estratégia básica para a consecução desses objetivos (MELLO, 2009). O lema Saúde para Todos no ano 2000 foi o mote das discussões, o qual seria alcançado pelo desenvolvimento da APS e seus princípios em todos os países do mundo. A figura a seguir traz uma imagem panorâmica da Conferência de Alma-Ata, em1978.
|
|
A APS foi definida então como “atenção essencial à saúde baseada em tecnologia e métodos práticos, cientificamente comprovados e socialmente aceitos, tornados universalmente acessíveis a indivíduos e famílias na comunidade, a um custo que tanto a comunidade quanto o país possa arcar em cada estágio de seu desenvolvimento. É parte integral do sistema de saúde do país, do qual é função central, sendo o enfoque principal do desenvolvimento social e econômico global da comunidade. É o primeiro nível de contato dos indivíduos, da família e da comunidade com o sistema nacional de saúde, levando a atenção à saúde o mais próximo possível do local onde as pessoas vivem e trabalham, constituindo o primeiro elemento de um processo de atenção continuada à saúde” (apud STARFIELD, 1998).
Definiram-se, também, os elementos essenciais da APS para aquele momento histórico, como apontado anteriormente, sendo muitos deles similares aos dos centros de saúde comunitários: educação em saúde conforme as necessidades locais; promoção de nutrição adequada; abastecimento de água e saneamento básico apropriados; atenção materno-infantil (incluindo o planejamento familiar); imunização; prevenção e controle das doenças endêmicas; tratamento apropriado das doenças comuns e acidentes na comunidade, e distribuição de medicamentos básicos e essenciais. Esses elementos nortearam a evolução do conceito de APS e de seus princípios até os dias de hoje (STARFIELD, 1998).
Princípios Modernos da APS
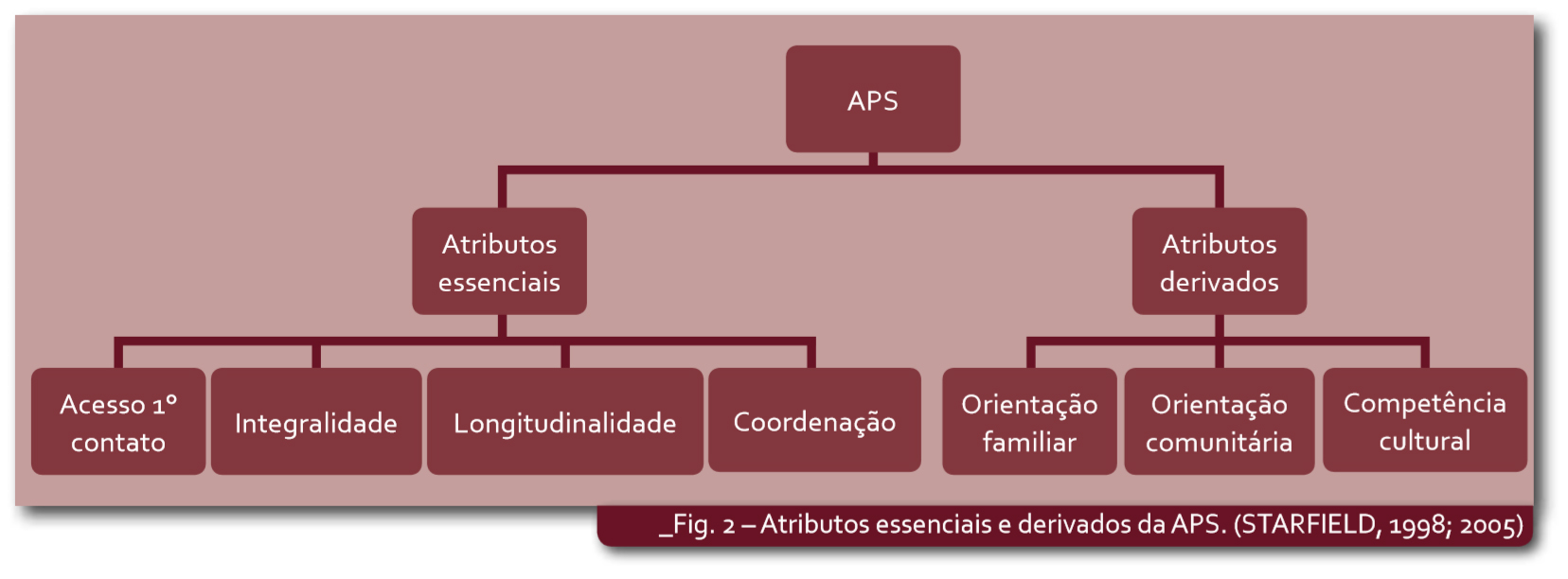
Podemos circunscrever, apoiados no trabalho de Barbara Starfield, uma das mais importantes autoras da área, os princípios gerais da APS, com base na Declaração de Alma-Ata de 1978 e na evolução do conceito até os dias de hoje: oferta de ações de atenção à saúde integradas e acessíveis segundo as necessidades locais, desenvolvidas por equipes multiprofissionais responsáveis por abordar uma ampla maioria das necessidades individuais e coletivas em saúde, desenvolvendo uma parceria sustentada com as pessoas e comunidades (STARFIELD, 1998).
A mesma autora resume os princípios da APS em quatro características ou atributos essenciais (acesso de primeiro contato, integralidade, longitudinalidade e coordenação), mais três derivados (orientação familiar, comunitária, e competência cultural), explicitados na figura a seguir.
Assim, a APS deve ser o primeiro contato e o ponto de cuidado preferencial das pessoas e famílias com o sistema de saúde ao longo de suas vidas, sem restrição de acesso às ações e serviços de saúde, independente de gênero, condições socioculturais e problemas de saúde; com abrangência e integralidade das ações individuais e coletivas; além de continuidade (longitudinalidade) e coordenação do cuidado ao longo do tempo, tanto no plano individual quanto no coletivo, mesmo quando houver necessidade de se referenciar (encaminhar) as pessoas para outros níveis e equipamentos de atenção do sistema de saúde. Deve ser idealmente praticada e orientada para o contexto familiar e comunitário, entendidos em sua estrutura e conjuntura socioeconômica e cultural (STARFIELD, 1998, 2005).
Sabe-se hoje, por diversos estudos científicos, que um sistema de saúde com forte referencial na APS é mais custo-efetivo, mais satisfatório para as pessoas e comunidades, e é mais equitativo – mesmo em contextos de grande iniquidade e desigauldade social (STARFIELD, 2005).
Assim, a APS vem sendo entendida como o primeiro nível de atenção nos sistemas de saúde nacionais, regionais e locais, como também como estratégia política e princípios para a (re)organização dos serviços e sistemas de saúde. Para tal, necessita de práticas profissionais específicas e construídas em um modo complexo, integral e sistêmico de pensar o PSa, incorporando o conceito mais moderno de promoção da saúde apresentado anteriormente.
No Brasil, adota-se muitas vezes o nome de Atenção Básica para tratar dos mesmos princípios e características, cuja expressão atual na política de saúde é a Estratégia Saúde da Família, como veremos a seguir.
CONCLUSÃO DESSA SEÇÃO
Podemos concluir, em uma visão ampliada e positiva de saúde e atenção à saúde que, a rigor, os sistemas de saúde não deveriam se confundir com sistemas de serviços de saúde, pois os mesmos não seriam restritos à produção de cuidados setoriais, mas envolveriam, além das ações e serviços específicos do setor saúde, também as ações intersetoriais (de melhora da qualidade de vida e bem-estar na sociedade).
Dois grandes movimentos internacionais apresentam essa perspectiva, com grande influência sobre as políticas públicas de saúde no Brasil, especificamente na construção do Sistema Único de Saúde (SUS) brasileiro: o movimento moderno da Promoção da Saúde, e o movimento da Atenção Primária à Saúde.