A entrevista clínica centrada na pessoa
Segundo Lewin (2001) e Tizon (1989) apud Borrell-Carrió (2004), o modelo de entrevista clínica centrada na pessoa acontece quando o profissional promove uma relação de cooperação com o paciente. Nessa metodologia, os protagonistas encontram um terreno comum para abordar as preocupações do paciente, as decisões a serem tomadas e as suas ideias sobre o que ocorre e o que deve ser feito. Levam-se em conta as suas expectativas e as suas experiências pessoais e culturais em relação à enfermidade, e também as de sua comunidade.
Para Pytnam (1995) apud Borrell-Carrió (2004), as características operativas da entrevista clínica centrada na pessoa incluem algumas atitudes por parte do profissional, tais como:
permitir ao paciente a livre expressão de suas preocupações mais importantes;
buscar que sejam verbalizadas perguntas concretas;
favorecer e motivar que os pacientes expliquem suas crenças e expectativas sobre a sua enfermidade;
facilitar a expressão emocional do paciente;
proporcionar informações ao paciente e esclarecer suas dúvidas;
envolver o paciente na construção do tratamento, buscando entrar em acordo quanto à forma como ele acontecerá.
Portanto, a entrevista clínica centrada na pessoa foge à tradicional forma de construção da clínica médica, focada exclusivamente no diagnóstico e na conduta, ou seja, em perguntas direcionadas à identificação da doença e ao posterior esclarecimento acerca do tratamento. Essa abordagem visa a um encontro menos diretivo, permitindo que o paciente tome parte na condução da entrevista e na escolha do tratamento. Prioriza-se a pessoa, não a doença.
Segundo Stewart et al.,
[...] uma atuação centrada na pessoa apresenta resultados positivos comparada aos modelos tradicionais de abordagem, pois: diminui a utilização dos serviços de saúde, aumenta sua satisfação, diminui queixas por má-prática, melhora a aderência aos tratamentos, reduz preocupações, melhora a saúde mental, reduz sintomas e melhora a recuperação de problemas recorrentes (STEWART et al., 2003).
Para Stewart et al. (2003), a abordagem centrada na pessoa é um modo de transformar e qualificar o método clínico tradicional. Nele, o profissional "sabe do que o paciente necessita" e este "cumpre" as orientações, seguindo o padrão:
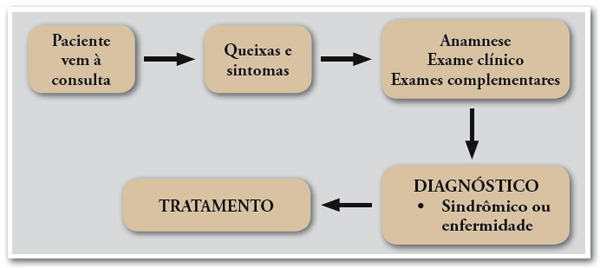
Figura 1 - Abordagem centrada na pessoa
A entrevista clínica centrada na pessoa é um modelo que revê essa prática clínica tradicional, em busca de humanizá-la aumentar sua resolutividade. Segundo propõem os autores, as etapas seguintes são:
Clique cada etapa no quadro a seguir para conhecer os seus componentes interativos.

Figura 2 – Etapas entrevista clínica centrada na pessoa.
Na metodologia apresentada, os componentes interativos envolvidos em cada etapa são:
1) Explorando a enfermidade e a experiência da pessoa em estar doente: o primeiro passo envolve levantamento de dados, escuta qualificada e acolhimento, de modo a estruturar o vínculo com o paciente. É importante explorar as informações objetivas e tecnicamente relevantes ao diagnóstico diferencial, juntamente com as dimensões subjetivas e as experiências relacionadas ao adoecimento, tais como: ideias, sentimentos, expectativas e efeitos no funcionamento do organismo e da família.
2) Entendendo a pessoa como um todo (pessoa, contexto e ambiente): nesta etapa, é fundamental tomar a iniciativa de formular perguntas semidirigidas e manter postura de escuta qualificada, permitindo à pessoa expressar-se e narrar sua história de vida pessoal e familiar, formulando reflexões sobre seu atual estágio de desenvolvimento pessoal. O contexto de vida e pertencimento da pessoa emerge quando exploramos as relações familiares e sociais de seu contexto e que envolvem, ou estão sendo afetadas, pelo adoecer. É igualmente importante realizar perguntas quanto ao ambiente físico de convívio, especialmente os aspectos envolvidos no adoecimento, refletindo sobre potenciais mudanças a serem vividas nesse âmbito depois do início do plano terapêutico.
3) Elaborando projeto terapêutico comum e manejo dos problemas: aqui é importante chegar à conclusão conjunta sobre quais serão os problemas abordados e em que ordem de prioridade serão enfrentados. Os objetivos do tratamento são pactuados conjuntamente e claramente entre profissional e paciente. Ambos refletem e pactuam os papéis de cada um no manejo dos problemas apresentados.
4) Incorporando promoção e prevenção à saúde: neste passo, o foco é pensar em potenciais mudanças em virtude do aumento da saúde global da pessoa. Exploramos como reduzir riscos, buscamos a detecção precoce de doenças e agravos à saúde e visamos à diminuição dos efeitos negativos das doenças na qualidade de vida da pessoa.
5) Intensificando relação profissional de saúde e usuário: durante a abordagem centrada na pessoa, há a transformação das características tradicionais de interação terapêutica. Busca-se humanizar o vínculo, atingir maior horizontalidade e possibilidade de empatia. O poder que tradicionalmente era atribuído ao profissional da saúde em detrimento do paciente passa a ser dividido. O vínculo, a confiança e o diálogo constantes fazem com que a relação entre ambas as partes seja cuidada, sanando o comportamento de medos e expectativas mágicas. A possibilidade de compartilhar histórias de vida e trabalhar a dimensão afetiva do vínculo de cuidado favorece o processo de autoconhecimento de ambas as partes. Na vivência dessa nova possibilidade clínica, o profissional tem a oportunidade de explorar a transferência e a contratransferência, aprendendo com seus pacientes. Sua história de vida passa a afetar e ser afetada pelos vínculos estabelecidos na clínica: ao humanizar sua clínica, este passa a se humanizar, compartilhando experiências singulares com seus pacientes ao longo de suas histórias de vida, aprendendo e amadurecendo como pessoa, em conjunto com sua evolução profissional.
6) Sendo realista: na aplicação do método clínico centrado na pessoa, sempre surgem inúmeras indagações. As principais são em relação à escassez de recursos. Muitas vezes, o tempo disponível para cada atendimento e o acesso aos recursos disponíveis para a resolução dos problemas apresentados pelos pacientes etc. são fatores escassos. É muito comum que nós, profissionais, deixemos de perguntar sobre a vida do paciente em razão da sensação de que, se a pessoa for falar, "não saberemos o que fazer com tudo aquilo", ou "não dará tempo de ouvir" etc. É muito importante que sejamos realistas com nossos pacientes, mas sem desorientá-los, desampará-los ou torná-los pessimistas. A construção de um time, uma equipe de trabalho com a pessoa propriamente dita, é fundamental. Trata-se de construir um desafio a ser compartilhado, com potenciais a serem desenvolvidos e dificuldades a serem enfrentadas. O importante é mostrar-se favorável e colaborativo nos altos e baixos do processo terapêutico, apresentando o cenário de modo realista, mas nem por isso de modo pessimista ou de modo frio.
A dimensão do tempo para consulta ou visita domiciliar pode ser trabalhada a partir da exposição clara desses limites. Embora existam metas de tempo a ser cumpridas em cada consulta, é importante lembrar que podemos dosar o tempo de nossa agenda: realizando uma primeira consulta mais longa e retornos mais curtos – previamente definidos com a pessoa. E confiar na capacidade da equipe de trabalhar em conjunto, dividindo a abordagem e o sentido do tratamento e da escuta com toda a equipe interdisciplinar, em diversas ações de saúde.
A escassez de recursos, equipamentos e exames também deve ser tratada de modo realista, evitando fazer falsas promessas e ser tão duro a ponto de perder o vínculo e a motivação relacionados ao tratamento. É necessário colocar-se ao lado da pessoa diante das contingências a ser vividas, mostrando-se disponível para compartilhar cada momento do tratamento.
Muitas vezes acontece de termos que dar notícias ruins às pessoas que atendemos – como o diagnóstico de algumas doenças graves, por exemplo. No entanto, o modo como realizamos essa tarefa terá impacto sobre o desenvolvimento do projeto terapêutico dali adiante.
Devemos lembrar que os pacientes sempre buscam no profissional de saúde mais do que um diagnóstico e uma orientação. Eles esperam escuta, acolhimento, suporte e esclarecimento. Prover isso é extremamente terapêutico e benéfico à clínica da Atenção Primária, que acompanha as famílias em todos os ciclos de vida e visa vinculá-las aos serviços de saúde. A clínica ampliada, centrada na pessoa e incrementada pelas habilidades de comunicação, favorece que o paciente seja inserido num processo terapêutico no qual:
a escuta permite seu desabafo;
o acolhimento permite a ampliação de seu cuidado, estabelecendo o vínculo;
o suporte representa o continente para os sentimentos envolvidos;
o esclarecimento desfaz fantasias, aumenta a informação e reestrutura o pensamento, reduzindo ansiedade e depressão.
O uso de metodologias ampliadas de cuidado faz parte do esforço coletivo dos profissionais de saúde em dar mais um passo a fim de desenvolver ações de saúde de acordo com a Política Nacional de Humanização, como a construção de uma clínica ampliada e integrada, capaz de atender o usuário como sujeito, visando ao seu esclarecimento, ao desenvolvimento de sua capacidade de enfrentamento e à sua resiliência frente às situações vividas.
Síntese:
Concluindo, segundo Borrell-Carrió (2004), a ampliação do potencial terapêutico de cuidado em nossas ações de saúde pressupõe as seguintes habilidades:
dar ao paciente tempo para pensar;
exercitar a boa comunicação, sem uso abusivo do jargão técnico;
exercitar a habilidade da empatia;
lembrar-se de escutar;
oferecer suporte na medida certa;
reconhecer os modelos de entendimento do paciente;
acolher o paciente com calor humano, respeito e cordialidade;
exercitar a empatia, junto com a disciplina emocional de não ter de dar soluções a tudo;
potencializar a assertividade;
escutar o paciente em todas as dimensões (verbais e não verbais);
distinguir a demanda aparente (queixa) da demanda real (causa dos problemas), buscando formular um plano terapêutico ampliado e em conjunto com o paciente;
utilizar-se de habilidades de escuta ativa.
Em contrapartida, o profissional de saúde deve evitar os seguintes erros de atitude:
pressupor que já sabe o que está ocorrendo;
esquivar-se do vínculo, baseado na crença do profissional meramente técnico;
ser prepotente frente às situações vividas pelos pacientes;
desconhecer os próprios pontos de irritação;
saudar friamente o paciente ou não saudá-lo;
não escutar já no início da consulta;
não delimitar claramente o motivo da consulta;
introduzir conselhos e informações precocemente;
não integrar a informação atual com o que se conhece do paciente;
condutas de antagonismo, culpabilização, juízos de valor e asseguramentos prematuros.